Huidige diagnostiek laat veel mensen in het ongewisse.
We kennen allemaal de patiënten, die na een tekenbeet, de ene arts na de andere bezoeken met onverklaarbare symptomen. De ziekte is vaak in een later stadium niet meer te diagnostiseren. Hierdoor leven deze patienten jarenlang in onzekerheid. En iedere goedbedoelde poging tot behandeling faalt. In deze blog bespreken we de veelbelovende technieken, waardoor mogelijk binnen twee jaar nieuwe testmogelijkheden beschikbaar komen, waardoor de diagnostiek van de ziekte van Lyme ook in de latere satdia te diagnosticeren zal zijn.
Patiënten met de ziekte van Lyme die vroeg worden gediagnosticeerd en de juiste antibioticabehandeling krijgen, herstellen meestal snel en volledig. Een belangrijk onderdeel van vroege diagnose is gestoeld op het tijdig herkennen van de uitingsvorm van een besmetting, die in de eerste fase van de ziekte makkelijk herkenbaar is.
Wikimedia Commons
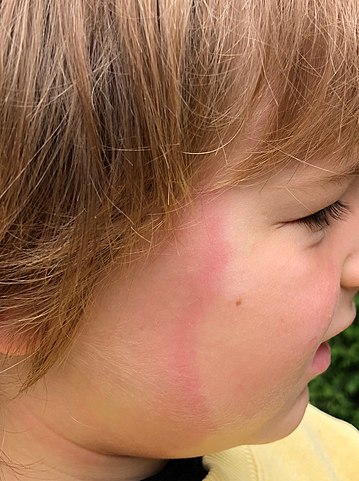
De karakteristieke uitslag van de ziekte van Lyme, Erythema Migrans genaamd. De naam zegt het al: het is een rode uitslag die zich verplaatst.
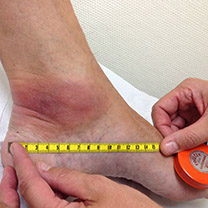
Deze uitslag manifesteert zich vaak als een ‘schot in de roos’, zoals de eerste foto laat zien, maar kan zich in een later stadium enkel als een rode rand manifesteren, zoals in het gelaat bij dit meisje. Of als een dieprode vlek zoals die hier op de voet te zien is.
Medisch doolhof
Volgens epidemiologische gegevens zou EM zijn waargenomen bij ongeveer 80% van de patiënten met de ziekte van Lyme, maar helaas gaat lang niet iedereen hiermee in eerste instantie naar een arts. Komt de patient pas na enige tijd bij de arts dan is de diagnostiek voor de arts vaak ontoereikend om een besmetting aan te tonen. De arts verdwaalt in een diagnostisch doolhof, waarna de radeloos geworden patient vervolgens verdwijnt in het medische circuit.
Voor veel patienten die niet op tijd gediagnosticeerd kunnen worden kan de ziekte een lijdensweg worden, die jaren kan gaan duren. In het tijdschrift ScienceNews wordt het verhaal van de Amerikaanse geneeskunde student Rachel Straub verteld door journalist Laura Beil. Het is er een van velen.
Rachel keerde in 2005 terug van een medische missie van drie weken in Midden-Amerika. Kort daarna kreeg ze een zware griep. Tenminste dat dacht ze…
Terug in in de VS lag ze wekenlang met koorts en pijn over haar hele lichaam op bed. De koorts kwam op in vlagen en was dan weer weg. Haar arts vermoedde de ziekte van Lyme, maar een test kwam negatief terug en op dat moment was de infectie met Borellia Burgdorfferi (de verwekker van de ziekte van Lyme) vrijwel onbekend in Latijns-Amerika.
Rachel was de periode daarna onvoorstelbaar moe en kreeg steeds meer problemen met haar afweersysteem. Griepachtige infecties kwamen en gingen. Ze probeerde zo goed en zo kwaad als dat kon verder te gaan met haar studie bewegingswetenschappen. Het was heel tegenstrijdig, want ze was begonnen aan een boek over krachttraining, terwijl ze zelf geen kracht meer had. Eind 2012 moest ze daarmee stoppen. Uitgeput en verwakt. Er kwam niets meer uit haar handen.
In januari 2013 kon ze nauwelijks nog uit bed komen, Ze moest tegen haar zin in weer bij haar ouders intrekken. Vervolgens komt ze in een doolhof terecht van particuliere artsen, specialisten in ziekenhuizen en alternatieve genezers. De artsen gaven haar verschillende verklaringen voor haar slechte conditie: chronisch vermoeidheidssyndroom, ziekte van Pfeiffer, chronisch rheuma. Maar ze heeft nooit een definitieve diagnose gekregen. Uiteindelijk kwam ze bij een een reumatoloog met expertise in de immunologie. Hij schreef haar een krachtige antibioticakuur voor. Vrijwel onmiddellijk reageerde Rachel. Ze kreeg aanvallen van koude rillingen en andere griepachtige symptomen. Zoals we soms zien wanneer ziekteverwekkers massaal worden vernietigd. Daarbij kwam dat haar bloeddruk omlaag kelderde. Wat haar erg onvast ter been maakte.
Geleidelijk begon ze zich beter te voelen, maar dat ging tergend langzaam. Zo langzaam, dat ze de daaropvolgende vier jaar amper haar huis kon verlaten.
Verloren in een medisch niemandsland.
Verhalen zoals die van Rachel maken van de ziekte van Lyme een van de meest beladen en controversiële van alle infecties. Patiëntenverenigingen wijzen op mensen die jarenlang lijden en van dokter naar dokter gaan op zoek naar verlichting. Gevechten met verzekeraarsvolgen daar steevast op. Die willen niet betalen voor therapie zonder dat er eerst een definitieve diagnose is gesteld. Zo ziek als ze zijn moeten ze procederen en bewijzen dat ze echt ziek zijn. Ze zien meer rechtszalen van binnen dan gewone boeven. Heel lastig en verwarrend natuurlijk als je juist zo goed je best doet om te herstellen.
Wanhopige patiënten wenden zich soms tot oplossingen, waarmee ze risico’s lopen om nog zieker te worden. De Amerikaanse Centers for Disease Control and Prevention hebben onlangs patiënten beschreven die ernstige complicaties hadden ontwikkeld of zelfs stierven na onbewezen behandelingen voor de ziekte van Lyme.
Toename van het aantal besmette teken in Nederland
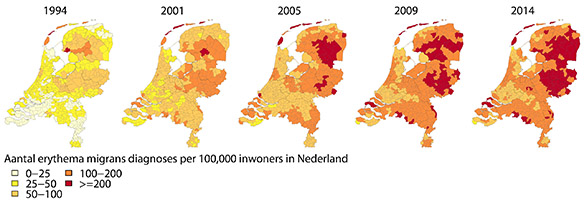
Meerdere soorten tekenziekten.
Er bestaan meerdere soorten Uit de gegevens uit de VS weten we dat teken ongeveer een dozijn ziekten kunnen veroorzaken bij mensen, maar de ziekte van Lyme komt het meest voor.
Het verloop van de ziekte van Lyme
De ziekte van Lyme wordt veroorzaakt door de bacterie Borelia burgdorferi en wordt op mensen overgedragen door de beet van geïnfecteerde zwartbenige teken. Typische symptomen zijn koorts, hoofdpijn, vermoeidheid en zoals hierboven geïllustreerd, de karakteristieke huiduitslag genaamd erythema migrans. Indien onbehandeld, kan de infectie zich verspreiden naar gewrichten, het hart en het zenuwstelsel.
De ziekte wordt meestal veroorzaakt door besmetting met de zwartpoot teken die meeliften met herten, en worden daarom ook wel bekend Hertenteken genoemd. Wanneer een teek zich aan een persoon vastbijt, komen de bacteriën in de huid en veroorzaken ze een donkerrode plek, die zich langzaam uitbreidt naar de kenmerkende rode uitslag met een ring eromheen als een schietschijf of zoals de Engelsen zeggen: Bull’s Eye.
Het gaat veelal gepaard zonder noemenswaardige klachten, zodat ongeveer 20 tot 30 procent van de besmette mensen nooit een uitslag hebben opgemerkt.
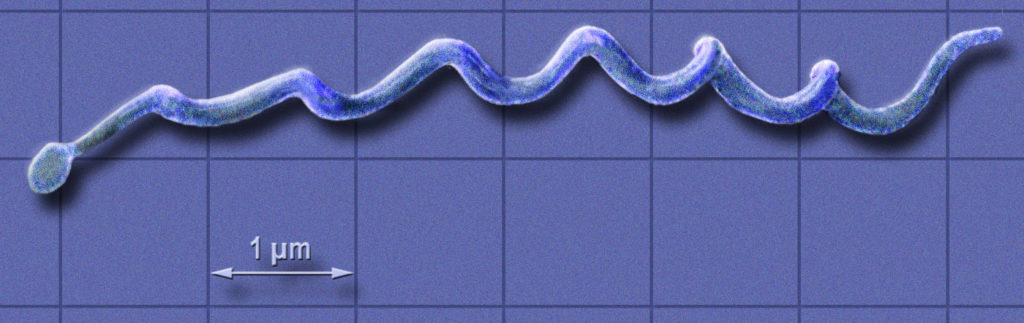
Afb. van Lamiot – Wikimedia Commons
Eenmaal in de huid reizen de kurkentrekkervormige bacteriën de bloedbaan in en migreren vervolgens naar gewrichten en bindweefsels, soms bereiken ze het hart en het zenuwstelsel. Het probleem is dat behandeling met antibiotica het meest succesvol is wanneer de infectie zich in de vroegste stadia bevindt – het exacte tijdstip waarop de standaard diagnostische test het minst betrouwbaar is.
Omdat antibiotica het meest effectief zijn wanneer ze vroeg worden toegediend, geven artsen in gebieden met veel Lyme vaak antibiotica aan iedereen die is blootgesteld aan teken en infectiesymptomen heeft, zoals hoofdpijn, koorts en spier- en gewrichtspijn.
Toch weten nog niet alle artsen dat ze niet moeten wachten op een positieve test om met de behandeling te beginnen. En soms worden artsen geconfronteerd met dilemma’s omdat de resultaten dubbelzinnig zijn, zegt Charles Chiu, arts voor infectieziekten en microbioloog aan de Universiteit van Californië, San Francisco.
De diagnostiek van de z iekte van Lyme
Het serologisch verloop van de ziekte van Lyme

Foto: Journal of American Board Of Family Medicine
De ontwikkeling van een besmetting in de tijd
- 36 tot 48 uur: De teek moet lang genoeg vast hebben gezeten om de bacteriën over te brengen.
- 3 tot 30 dagen: Bacteriën verspreiden zich in de huid en vormen soms een “Bull Eye” of “Schot in de roos” erytheem. Symptomen die kunnen optreden: koorts, koude rillingen, hoofdpijn, spierpijn, gewrichtspijn.
- Dagen tot weken: Bacteriën komen de bloedsomloop binnen. Antilichamen beginnen zich te vormen in reactie op de bacteriën.
- 3 weken en later: Het venster waarin de huidige test een infectie kan detecteren.
- Weken tot maanden: Bacteriën vermenigvuldigen zich en verspreiden zich naar andere weefsels, wat mogelijk gezichtsverlamming, zenuwpijn of een hartontsteking veroorzaakt.
- Maanden of jaren: Een onbehandelde infectie kan vele delen van het lichaam aantasten, waaronder gewrichten, het zenuwstelsel en de huid. (Acrodermatitis atroficans)
Bronnen: CDC, FDA
De standaardtest: twee stappen.
De test die tot nu toe wordt gebruikt, is gebaseerd op het vinden van markers die aantonen dat het immuunsysteem actief bezig is het antigeen van de verwekker uit te schakelen. Bij sommige mensen duurt het echter maximaal zes weken voordat deze antilichaam titers meetbaar worden.
De diagnostiek voor de Ziekte van Lyme is momenteel gebaseerd op een tweetraps serologisch test algoritme, zoals aanbevolen door de Centers for Disease Control and Prevention (CDC).
1. De eerste stap omvat een screeningstest voor de detectie van antilichamen tegen de Lyme veroorzakende Borrelia-soorten. Monsters die positief of dubbelzinnig zijn, worden vervolgens verder onderzocht.
2. De tweede stap die dan volgt, voor aanvullende beoordeling wordt gedaan met behulp van een Western blot op Borellia Burgdorferi. Hiermee kunnen IgM- en IgG-klasse antilichamen tegen specifieke B. burgdorferi-antigenen worden opgespoord.
(Bron: MayoClinicsLabs)
Belangrijk is dat, hoewel de serologische beoordeling voor Lyme negatief kan zijn in de eerste weken na infectie, meer dan 90% van de patiënten weer seropositief worden, in de latere stadia van infectie.
Ziekteverwekker lastig te vangen.
Gebrek aan betrouwbare tests
Veel, zo niet de meeste, van deze problemen worden veroorzaakt door het gebrek aan een betrouwbare test voor de infectie. “Deze tekortkoming in de diagnose van de ziekte van Lyme is waarschijnlijk verantwoordelijk is voor alle controverses rond deze ziekte”, zegt Paul Arnaboldi, immunoloog aan het New York Medical College in Valhalla. Daarom proberen Arnaboldi en andere onderzoekers een betere diagnostiek te ontwikkelen.
PCR niet geschikt.
Veel infectieziekten zijn tegenwoordig veel eenvoudiger te diagnosticeren met behulp van een techniek die PCR heet. Dit komt van van Polymerase Chain Reaction. Dat in het Nederlands ook wel de Polymerase-kettingreactie wordt genoemd. De PCR-techniek vermeerdert stukjes genetisch materiaal (DNA) van de ziekteverwekker uit het bloed van een patiënt, waardoor de infectie gemakkelijker te bevestigen is.
Maar PCR is niet gevoelig genoeg voor veel Lyme-infecties, zegt Jeannine Petersen, een microbioloog bij de CDC-divisie Vector-gedragen ziekten in Fort Collins. “Dat komt omdat Lyme-veroorzakende bacteriën in zeer lage aantallen voorkomen in bloedmonsters. Dat maakt het heel moeilijk om het organisme zelf te detecteren met standaardmethoden, zoals PCR.”
Het wordt tijd dat de wetenschap betrouwbare tests ontwikkeld.
De standaard tweedelige test die nu wordt gebruikt, die sinds de jaren 1990 weinig is veranderd, kan in de eerste weken van de ziekte ongeveer de helft van de besmette mensen missen.
Volgens een beoordeling in het tijdschrift Clinical Infectious Diseases van 15 maart j.l.,is de wetenschap voldoende gevorderd, dat tests de komende jaren eindelijk in staat zullen zijn om infecties direct te meten. Het doel is om sporen van het genetische materiaal van de Lyme-bacterie in de bloedbaan te versterken. Pleitbezorgers zijn optimistisch dat de problemen met testen eindelijk tot het verleden kunnen behoren.
“Met machine-learning direct de genetische vera nderingen traceren “.
Om manieren te vinden om de ziekte betrouwbaarder en misschien sneller te kunnen diagnosticeren, proberen wetenschappers om de genetische veranderingen te vinden, die zich in het lichaam voordoen, nog voordat het immuunsysteem reageert. In plaats van te wachten tot antilichamen zich verzamelen, wil Chiu genetische veranderingen detecteren, waarmee het lichaam onmiddellijk reageert om een Lyme-infectie het hoofd te bieden. Hij en zijn team gebruiken ‘machine learning’, een algoritme dat zich aanpast of ‘leert’ op basis van de gegevens die het ontvangt, om de precieze combinatie van genen te vinden die worden geactiveerd wanneer het immuunsysteem de bacteriën voor het eerst ontmoet.
“We kijken nu naar alle 23.000 genen die mogelijk tot expressie kunnen worden gebracht als reactie op een B. burgdorferi-infectie,” zegt hij. “We willen dat beperken tot de 50 of 100 genen die specifiek zijn voor patiënten met de ziekte van Lyme.” In theorie zou een computer een unieke stempel van genen kunnen oppikken, die worden ingeschakeld zodra een infectie optreedt en een persoon zich ziek begint te voelen. Tot nu toe heeft het team ongeveer twee dozijn genen gevonden, die in aanmerking zouden kunnen komen.
In samenwerking met partners van Johns Hopkins University School of Medicine, San Francisco State Universityen Qiagen Bioinformaticsin Redwood City, Californië, publiceerde Chiu’s team in 2016 gegevens in het online tijdschrift mBio een lijst van specifieke genen die zijn geactiveerd bij mensen met de ziekte van Lyme. Terwijl hij op zoek is naar meer genen in grotere groepen patiënten, wil Chiu ook zoeken naar genetische patronen die specifiek zijn voor de 10 tot 20 procent van de patiënten bij wie de symptomen aanhouden na de behandeling.
De Serochip test zoekt naar eiwit-fragmenten.
“In plaatsen als Long Island, is tot 45 procent van de volwassen hertenteken besmet met meerdere ziekteverwekkers,” zegt Rafal Tokarz, een microbioloog aan de Mailman School of Public Health van Columbia University. Om de variabiliteit van door teken overgedragen infecties aan te pakken en de juiste ziekte te kunnen behandelen, ontwikkelden Tokarz en collega’s een prototypetest om een bloedmonster voor acht verschillende infecties tegelijkertijd te analyseren. De aanpak is nog steeds gebaseerd op antilichamen, zoals de huidige tests, maar het doel is om een nauwkeuriger product te hebben dat eerder na infectie werkt.
De onderzoekers beschreven de test, die ze Serochip noemen, in februari 2018 in Nature. De Serochip zoekt naar ongeveer 170.000 eiwitfragmenten uit acht infecties, waaronder enkele specifiek voor elke infectie. Met behulp van de test op 150 monsters van patiënten met een bevestigde Lyme-ziekte of andere teken-gerelateerde infecties, heeft de chip met succes alle bevestigde Lyme-gevallen opgepikt, plus enkele die bij conventionele testen waren gemist. (De chip wist ook andere gemiste infecties aan te tonen.) Het team van Tokarz hoopt de komende twee jaar goedkeuring te vragen aan de Amerikaanse Food and Drug Administration.
Hoe werkt de nieuwe test?
Testen op een T-cel
Net als de standaard tweedelige Lyme-test van vandaag, hangt de aanpak van het Columbia-team af van de activiteit van B-cellen, de witte bloedcellen die antilichamen produceren tegen Lyme-bacteriën. Deze antilichamen blijven maanden of jaren in de bloedbaan, zelfs nadat de bacteriën zijn verdwenen. Dus een positieve test kan positief blijven lang nadat de infectie is verdwenen. Wanneer een persoon zich na de behandeling nog steeds ziek voelt, kan de test niet zeggen of de oude infectie aanhoudt, of dat de persoon een nieuwe Lyme-infectie heeft of iets anders.
Maar het lichaam heeft een ander type immuunrespons, georkestreerd door T-cellen, die chemicaliën produceren die andere cellen in het immuunsysteem rekruteren om een infectie te bestrijden. Een van deze chemicaliën is interferon-gamma.
Arnaboldi, van het New York Medical College, werkt aan een test die interferon-gamma gebruikt om een actieve Lyme-infectie te detecteren. Door niet te vertrouwen op antilichamen, hoopt hij dat de methode een voortdurende infectie zal onderscheiden van een infectie die al is aangepakt door het imuunsysteem..
Hoe werkt de test?
1. Bloed wordt verzameld van een patiënt en gemengd met peptiden van B. burgdorferi. De buizen worden 16 tot 20 uur bij 37 ° Celsius geïncubeerd en vervolgens wordt plasma van bloedcellen gescheiden.
2. Het plasma wordt in een plaat van 96 putjes geplaatst die antilichamen bevatten die specifiek zijn voor interferon-gamma, die T-cellen produceren tijdens een actieve infectie met de ziekte van Lyme.
3. Als het plasma interferon-gamma bevat, zal het plasma van kleur veranderen. Een diepere kleur betekent meer interferon-gamma.
Kleur boven een bepaalde drempel geeft aan dat de ziekte van Lyme aanwezig is.
“Wanneer de infectie is verdwenen, neemt de respons van de T-cel af. De cellen gaan slapen, ze worden stil, ‘zegt hij.
Arnaboldi en medewerkers hebben bepaald welke bepaalde verzameling eiwitten van Lyme-veroorzakende bacteriën worden herkend door geactiveerde T-cellen tijdens een lopende infectie. De onderzoekers mengen deze bacteriële eiwitten met een monster van het bloed van de patiënt. De volgende dag controleert het team op gamma-productie van interferon.
Als de persoon niet tegen een voortdurende infectie vecht, moeten de interferon-gamma-niveaus relatief stabiel blijven omdat er weinig geactiveerde T-cellen in het bloedmonster zijn om de chemische stof te produceren. Maar als interferon-gamma ’s nachts stijgt, zijn T-cellen waarschijnlijk bezig en vechten.
Raymond Dattwyler, een medewerker van de studie en een immunoloog aan het New York Medical College, zegt dat de T-celtest ook veel minder vaak lijkt te zeggen dat een niet-geïnfecteerde persoon Lyme heeft dan de huidige tests, die een vals-positieve score van ongeveer 25% kunnen hebben, hoewel het bereik sterk varieert. “We hebben een paar duizend mensen getest in Australië, waar Lyme niet bestaat”, zegt hij en we vonden geen valse positieven.
Wanneer komen ze op de markt?
Hoewel veelbelovend, moeten nieuwe directe bloedtesten nog aantonen dat ze verbeteringen bieden ten opzichte van de standaardtest in een spreekkamer, zegt Petersen, van de CDC. “Dat is de uitdaging”, zegt ze. “Je moet laten zien dat de prestaties gelijkwaardig of beter zijn. Deze testen hebben dat stadium nog niet bereikt. ”
Ondertussen hebben bedrijven verbeteringen van de oude aanpak geïntroduceerd, maar met nieuwe technologie. Eén product van Bio-Rad Laboratories in Hercules, Californië, dat in maart goedkeuring van de FDA kreeg, detecteerde 33 van 39 acute infecties.
Komt er een einde aan de onzekerheid?
Voor patiënten kan de vooruitgang niet snel genoeg komen. Betere diagnose “is nummer 1”, zegt Patricia Smith, voorzitter van de Lyme Disease Association in Jackson, N.J., een groep voor patiëntenbelangen. Verbeterde tests “zouden veel van de problemen oplossen die Lyme-patiënten hebben”, zegt ze, waaronder het onvermogen om een diagnose en behandeling te krijgen, problemen met de vergoeding van verzekeringen en het gevoel dat hun ziekte niet serieus wordt genomen.
Rachel Straub kent al die uitdagingen goed, schrijft Laura Beil. Na jarenlang diverse antibiotica gebruikt te hebben en een groot aantal kruiden- en andere alternatieve behandelingen gevolgd te hebben, gaat haar herstel door. Ze herstelde goed genoeg om haar boek over krachttraining in 2016 af te maken. Een jaar later keerde ze zelf terug naar de sportschool en hervatte haar studies in augustus 2017. “Ik hoop dat ik binnen 6-12 maanden weer volledig kan functioneren’, zegt ze en ze omschrijft haar gezondheidstoestand als “een werk in uitvoering”.
Hoewel niemand met zekerheid kan zeggen of antibiotica in de zomer van 2005 Rachel meer dan een decennium van strijd zou hebben bespaard, zou ze willen dat ze de kans had gehad om erachter te komen. “Als je Lyme vroeg betrapt, is het eenvoudig”, zegt ze. “Als we een betere diagnostische test zouden hebben, zouden mensen hier niet mee te maken hebben.”

Dit artikel is een verkorte versie van het artikel dat 22 juni j.l. verscheen in het tijdschrift- -ScienceNews – onder de titel: “Lyme Disease Limbo”